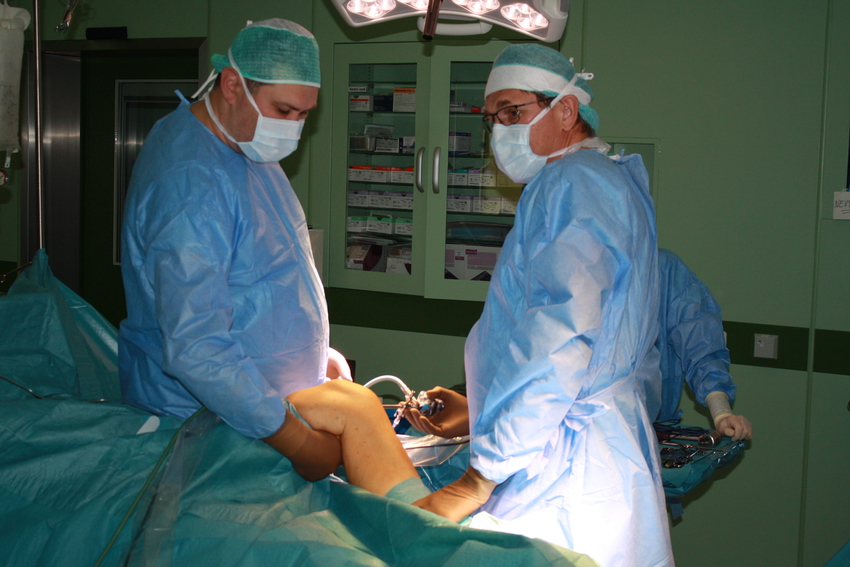
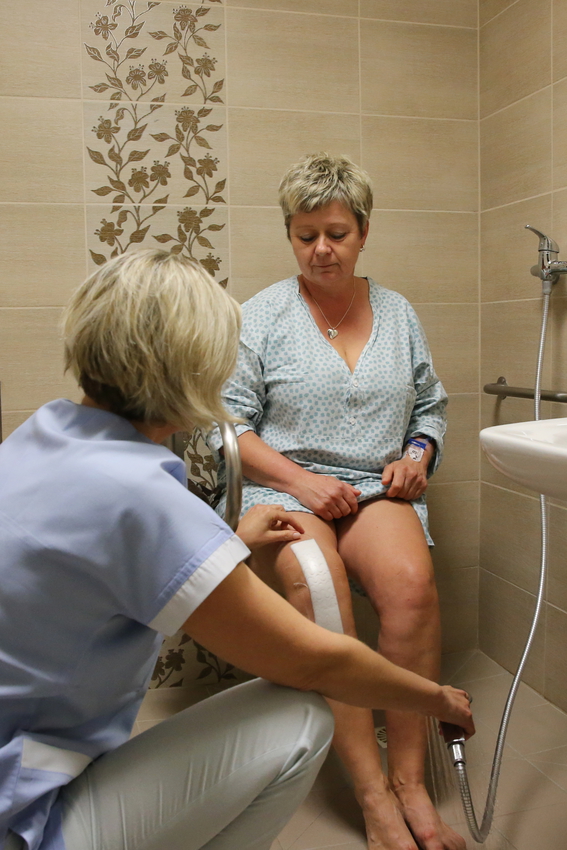
Na dolní končetině je nejčastěji operovanou oblastí oblast kyčelního kloubu, kolene, hlezna, nohy a kořenového kloubu palce nohy.
KYČEL
Artróza kyčelního kloubu (coxarthrosa)
Artróza je bolestivé degenerativní onemocnění kloubů, které vede k postupnému omezení hybnosti v kloubu. Je to stav, kdy rychlost regenerace chrupavky je pomalejší, než rychlost jejího otěru, to vede k poškození chrupavek, ke vzniku nerovností a rozvoji bolesti. Onemocnění má podle RTG obrazu čtyři stádia.
Indikace k TEP kyčelního kloubu
Indikace je velmi zásadní rozhodnutí a vždy záleží na domluvě mezi lékařem a pacientem.
TEP je indikována zejména u pacientů, kteří mají primární degenerativní, poúrazovou nebo postdysplastickou artrózu kyčelního kloubu, III. a IV. stupně dle RTG, silně bolestivou a takovou, která je omezuje zejména při běžných denních činnostech.
KOLENO
Artróza kolenního kloubu (gonarthrosa)
Implantace TEP (totální endoprotézy) kolena: obecné informace naleznete v endoprotetické sekci.
Indikace je velmi zásadním rozhodnutím a vždy záleží na domluvě mezi lékařem a pacientem.
Implantace endoprotézy je krok neměnný, který může přinést jak výborný výsledek, tak zklamání oproti očekáváním pacienta.
V zásadě je TEP indikována zejména u pacientů, jež mají primární degenerativní nebo poúrazovou artrózu kolenního kloubu, III. a IV. stupně dle RTG, silně bolestivou a takovou, která je omezuje zejména při běžných denních činnostech.
Seznamte se s chloubou našeho oddělení - počítačovou navigací!
Jde o zařízení, které nám přesně vypočítá ideální polohu implantátu tak, aby se co nejlépe upravila osa končetiny. Tím docílíme co možná nejrovnoměrnějšího zatížení endoprotézy, čímž by mělo být zaručeno co nejlepší dlouhodobé přežití náhrady kloubu.
Doba hospitalizace se průměrně pohybuje od 12 do 14 dnů. První den je pacient přijat na lůžkovou část ortopedického oddělení lékařem (skrze centrální příjem). Druhý den následuje operace, přičemž po operaci je pacient přeložen na jednotku intenzivní péče ke sledování a stabilizaci.
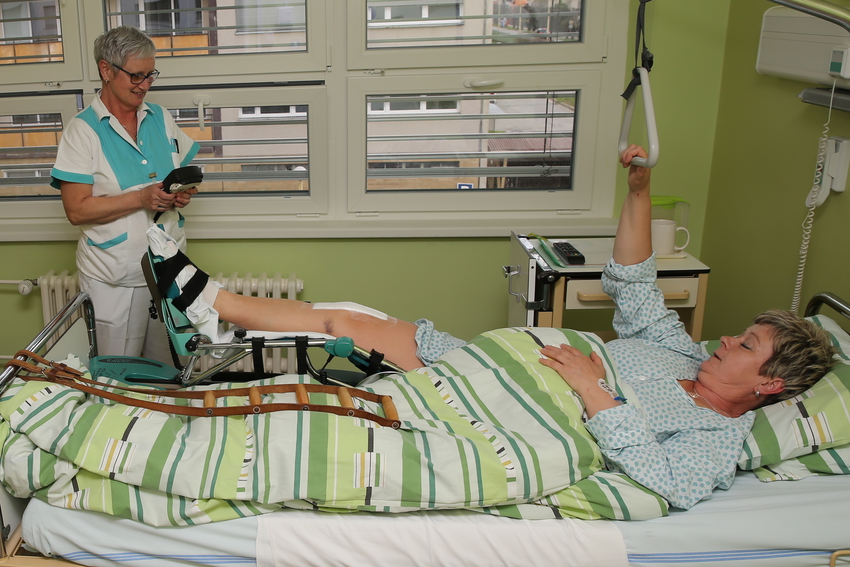
Za 24 - 48 hodin po operaci je pacient přeložen zpět na ortopedické oddělení, kde je zahájena časná rehabilitace (RHB).
RHB probíhá pod dohledem zkušených rehabilitačních sester a také je pohyb obnovován pomocí motorové dlahy, která sama cvičí operované koleno v požadovaném/nastaveném rozsahu.
Pokud vše probíhá hladce, tzn. pacient je zacvičen, může jít po rovině i po schodech, koleno je dobře rozcvičeno (minimálně 90 stupňů ohnutí), umí používat podpažní berle a rána je klidná. Stehy lékař odstraní 12. - 14. den po operaci. Pacienta následně propustíme do domácího léčení či zařízení následné rehabilitace.
Zátěž operované končetiny obvykle doporučujeme na 1/3 až 1/2 váhy těla po dobu šesti týdnů po operaci.
Hemiarthroplastika kolenního kloubu:
Jde o náhradu poloviny kolenního kloubu - a to buď vnitřní poloviny (= mediálního kompartmentu) při varózním postavení kolenního kloubu (tzv. kolena do O), či o náhradu zevní poloviny (= laterálního kompartmentu) při valgózním postavení kolenního kloubu (tzv. kolena do X).
Operace je vhodná pro starší pacienty s bolestivým degenerativním postižením jednoho kompartmentu (oddílu) kolenního kloubu, s osovou úchylkou končetiny ne větší než 10°, pevnými zkříženými vazy, dobrým rozsahem pohybu kolenního kloubu a váhou do 90 kg. Operace tedy není vhodná pro mladé pacienty s nadváhou.
Pooperační režim je prakticky stejný jako u TEP kolenního kloubu, a to i včetně rehabilitace a nutnosti odlehčovat operovanou končetinu po dobu šesti týdnů mezi berlemi a zátěží 1/2 až 1/3 váhy těla na operovanou končetinu.
Osteotomie v oblasti kolena:
Osteotomie je operační metoda, při které měníme osu končetiny tak, aby byla mechanická zátěž kloubu co nejvýhodnější (prakticky tedy provádíme kontrolovanou zlomeninu kosti, její změněné postavení následně zajišťujeme dlahou - implantátem).
Při korekci varózního postavení kolenního kloubu (kolena do O) nejčastěji provádíme operaci v oblasti horní čtvrtiny holenní kosti. Při korekci valgózního postavení kolenního kloubu (kolena do X) pak v oblasti spodní čtvrtiny stehenní kosti.
Operace je vhodná spíše pro mladší pacienty bez RTG známek výrazného opotřebení kolenního kloubu, s osovou úchylkou končetiny ne větší než 10°, pevnými postranními i zkříženými vazy, dobrým rozsahem pohybu kolenního kloubu, bez výrazné nadváhy.
Délka hospitalizace při tomto typu výkonu je 7 - 10 dní.
Pacient po operaci musí končetinu 6 týdnů odlehčovat mezi berlemi, pouze ji pokládat a nezatěžovat. Koleno lze cvičit prakticky hned po operaci. Během hospitalizace pacient cvičí aktivně pod dohledem školených rehabilitačních pracovníků či pasivně pomocí motorové dlahy. Po propuštění lze cvičit v rámci ambulantní rehabilitace.
HLEZNO
Artróza hlezenního kloubu (TC arthrosa)
Artróza je bolestivé degenerativní onemocnění kloubů, které vede k postupnému omezení hybnosti v kloubu. Je to stav, kdy rychlost regenerace chrupavky je pomalejší, než rychlost jejího otěru, což vede k poškození chrupavek, ke vzniku nerovností a rozvoji bolesti. Onemocnění má podle RTG obrazu čtyři stádia.
Indikace k TEP hlezenního kloubu
Indikace je velmi zásadní rozhodnutí a vždy záleží na domluvě mezi lékařem a pacientem.
TEP je indikována zejména u pacientů, kteří mají primární degenerativní či poúrazovou artrózu kyčelního kloubu, III. a IV. stupně dle RTG, artrózu silně bolestivou, která je omezuje zejména při běžných denních činnostech. Při operaci nahrazujeme kloubní plochu dolního konce kosti holenní a kloubní plochu kosti hlezenní kovovým implantátem. Mezi oběma kovovými implantáty je polyethylenová vložka.
Doba hospitalizace činí průměrně 7 - 10 dnů. Po operaci je pacientům minimálně do termínu odstranění stehů dávána sádrová dlaha.
RHB probíhá po vynětí stehů ambulantně. Končetinu je nutné mezi berlemi odlehčovat 6 týdnů bez nášlapu, a to jen pokládáním.
NOHA
Jak anatomicky definujeme nohu?
Anatomicky je noha část dolní končetiny od kotníku dolů. Je velmi dobře a důmyslně přizpůsobena mechanickým požadavkům, které jsou na ni kladeny. Funguje jako pružina, která tlumí dopad těla na zem a zároveň umožňuje odraz a vykročení při chůzi.
Nejčastější postižení nohy, kvůli kterým pacient přijde do ortopedické ambulance:
- Hallux vagus - vbočený palec
- Digitus hammatus - kladívkový prst
- Metatarsalgia - bolestivé přednoží
- Calcar calcanei - ostruha patní
- Pes transversoplanovalgus - plochá noha
1. Hallux valgus - vbočený palec:
Pozn.: kůtko, třetí kotník, vybočený palec
Tato mechanická deformita postavení palce, kdy palec směřuje ven a často se tlačí pod druhý prst, je jednou z nejčastějších statických deformit nohy.
Příčinou je asi ze 70% špatná obuv s úzkou špicí, vysoký podpatek, těsná punčocha a dlouhodobé přetěžování nohy stáním. Příčina může být i vrozená nebo úrazová. Nejčastěji jsou postiženy ženy.
Léčba:
Nejúčinnější je prevence, tedy vhodná obuv, střídání obuvi a celková péče o chodidlo - pedikúra, masáže, chůze naboso apod.
Pokud již dojde k vytvoření deformity, máme ještě možnost zlepšit postavení přednoží a prstů ortopedickými vložkami, rehabilitací a vkládáním korektorů postavení palce mezi první a druhý prst.
Často však pacient, nejčastěji pacientka, přijde do ambulance až tehdy, když deformita je již silně bolestivá, deformuje boty a znemožňuje delší chůzi. Struktura chodidla je již natolik narušena, že konzervativní terapie selhává a je nutné chodidlo ošetřit operačně. Existuje velké množství operací vbočeného palce, pro výběr vhodné operace je nutné posoudit následující:
- věk pacienta a stav chrupavek prvního záprstního kloubu, jeho event. poškození artrózou (tzn. poškození chrupavek degenerativním procesem)
- celkový stav přednoží a zejména postavení první záprstní kosti
- znalost a zkušenost operatéra s tou či onou operací
- Naše pracoviště používá nejčastěji tyto typy operací. Lze jimi ošetřit prakticky všechny deformity. Operace: Schede, Austin, Frejka, Brandes-Keller
Operace dle Schedeho:
Lze provést zejména u mladších osob, kdy deformita není příliš výrazná, stavba přednoží není narušena a zejména kloubní povrchy nejsou postiženy artrózou.
Jednodušší je typ operace, kdy sneseme prominující část hlavičky první záprstní kosti, uvolníme zevní část pouzdra a úpon adduktoru palce a doplníme plastikou pouzdra, kterou postavení palce zabezpečíme. Po operaci není nutná sádrová fixace. Pacient po vytažení stehů cca. za 10 dní může rehabilitovat. Doba hospitalizace je obvykle 3 dny. Berle nejsou nezbytné.
Operace dle Austina:
Je vhodná pro mladší pacienty s dobrou kvalitou chrupavek a dobrou kvalitou kosti. Provádí se u deformit, kde stupeň vybočení první záprstní kosti (prvního metatarsu) nelze korigovat pouhým snesením části hlavičky, ale je nutné provést osteotomii (řízenou zlomeninu) hlavičky ve tvaru ostrého V a hlavičku přesunout 2-4 mm zevně. Tím se změní osa první záprstní kosti a zároveň se odstraní deformita. Postavení takto ošetřené hlavičky lze zabezpečit (transfixovat) drátem proti posunutí - není to však nezbytné. Osteotomie se doplňuje klasickou triádou - snesením prominující části hlavičky, zevním uvolněním a plastikou pouzdra.
Jelikož se jedná ve své podstatě o zlomeninu, doba léčby se pohybuje kolem 6 týdnů. Po tuto dobu má pacient palec fixován sádrovou dlažkou. Po 6 týdnech se provádí RTG a dle nálezu je variantou sundání dlahy a vyjmutí drátu. Pacient je dále odeslán k ambulantní rehabilitaci.
Doba hospitalizace činí asi 3 - 4 dny. Berle nejsou nezbytné, ale jsou vhodné.
Operace dle Brandes-Kellera:
Tato operace je vhodná pro starší pacienty při výrazné deformitě, kdy je I. záprstní kloub poškozen artrózou (poškozením chrupavek).
Při této operaci se zkracuje základní článek palce asi o 0,5 cm tak, aby byl znovu umožněn pohyb palcem. Zároveň opět provádíme snesení prominující části hlavičky první záprstní kosti, snesení osteofytů, uvolnění sezamských kůstek a plastiku pouzdra, kterou se zabezpečí postavení palce. Tato operace je vysoce úspěšná, dochází však ke zkrácení palce, a tím i celého prvního paprsku nohy, což vede k většímu zatížení hlaviček II.-IV. záprstních kostí a může se rozvinout bolestivost příčné klenby, kterou je následně nutné ošetřit operačně. Palec je po operaci asi půl roku volný - šlachy jsou delší než kosti, stav se ale postupně upraví a navíc nemá přílišný vliv na funkci palce.
Je nutné vycházet z předpokladu, že tuto operaci provádíme na noze, která má již silně poškozenou jak statickou, tak i dynamickou funkci, je často bolestivá i v klidu. Noha se snadno unaví a pacient o své noze "ví" s každým krokem.
Doba hospitalizace je asi 3 dny, po operaci nakládáme sádrovou dlažku na dobu 10 - 12 dní (do vytažení stehů), pak následuje rehabilitace. Berle nejsou nezbytné.
Operace dle Frejky:
Tato operace je vhodná u mladších, ale i starších pacientů, kde nestačí pouze snesení "vyčnívající" části kosti, ale postavení první záprstní kosti natolik vybočuje (kontura přední nohy je velmi široká), že je nutná výraznější korekce osy v celé délce.
Při této operaci se kombinuje ošetření prvního záprstního kloubu, kde se snese prominující část hlavičky, provede se zevní uvolnění, plastika pouzdra a dále klínovitá osteotomie první záprstní kosti (řízená zlomenina), pomocí které se upraví postavení celého paprsku.
Při této operaci opět vznikne zlomenina, léčba je asi 6 týdnů se sádrovou fixací. Poté následuje rehabilitace. K zajištění osteotomie lze též použít kovovou dlahu. Berle nejsou nezbytné, ale jsou vhodné. Doba hospitalizace je asi 4 dny.
2. Digitus hammatus-kladívkový prst:
Pozn: může se jednat i o deformitu drápovitý prst
Jedná se typickou deformitu 2. nebo 3. prstu na noze, který je delší než okolí, a kdy vlivem obuvi nebo tlakem palce či v rámci komplexní statické deformity přednoží dojde k typické deformaci prstu "na skrčence". Toto postavení může vadit v botě (prst se nevejde do boty).
Léčba:
V drtivé většině případů je léčba jen operační. Jedná se o různé typy operací, které poškozený prst zkrátí.
3. Metatarsalgia - bolest přednoží:
Typická je bolestivost tvrdých otlaků pod hlavičkami 2. - 4. záprstní kosti (metatarsů). Přítomnost otlaků však není podmínkou.
Příčinou je redistribuce (nové, nově vzniklé, patologické rozložení) tlaků při chůzi a celkové přetížení nohy. Na vině může být opět obuv - špičaté boty na podpatku, vysoký podpatek a celkově špatná péče o chodidlo. To může vést k přetížení přední nohy.
Léčba:
Konzervativní léčba uplatňuje se jako prevence - tedy obuv, která podporuje obě klenby, např. ortopedická obuv. Je-li stélka boty rovná, lze obuv doplnit ortopedickou vložkou, která se dá volně zakoupit nebo na kterou lze získat předpis u ortopeda. Z ortopedických pomůcek se nejčastěji doporučují retrokapitální srdíčka, což jsou opět volně prodejné vložky, které se lepí do obuvi před otlaky (tedy před hlavičky záprstních kostí) tak, aby se záprstní kosti nadzvedly a příčná klenba se zlepšila. Efekt nikdy není okamžitý, stejně jako se vada nevyvine náhle. Další pomůckou jsou masážní gely, koupele, pedikúra a RHB. Z medikamentů jsou to různé protizánětlivé a analgetické tablety.
Operační ošetření - nejčastěji se na našem pracovišti používá operace dle Wolfa nebo dle Hellala.
Operace dle Wolfa:
Na přednoží se ze dvou (méně často z jedné incise) provede řízená zlomenina, zpravidla 2. - 4. záprstní kosti a uměle se vytvoří příčná klenba. Nohu je nutné hned prakticky plně zatěžovat nášlapem, operovaná oblast je podložena tampony, při chůzi dochází zátěží k tvarování klenby.
Doba pobytu v nemocnici je nejčastěji 3 dny, berle nejsou nezbytné. Doba hojení je 4 - 6 týdnů.
4. Calcar calcanei - ostruha patní:
Toto bolestivé a na léčbu často svízelné onemocnění postihuje jak mladé, tak i starší pacienty, a to nejčastěji mezi 30 - 40 roky.
Příčinou je bolestivý úpon svalů na vnitřním hrbolku patní kosti, tedy jakási obdoba tenisového lokte. Řada pacientů přichází do ordinace s tím: „…že by chtěli udělat rentgenový snímek, zda-li tam není ta ostruha." Na RTG lze skutečně prokázat útvar, odborně nazývaný tahový osteofyt, který na snímku vypadá jako kohoutí ostruha. Dle statistik lze tento útvar RTG prokázat asi jen u 50% pacientů, kteří mají obtíže. Tedy ostruhu mohou mít i pacienti, kteří bolesti nemají.
Léčba:
Konzervativní – efekt mohou přinést protizánětlivé, analgetické a svalstvo uvolňující medikamenty ve spojení s obstřikem, který dopraví protizánětlivý lék k místu bolesti, RHB, měkká obuv s ortopedickou vložkou, měkká gelová podpatěnka, dále usilovné masáže, cvičení a lokálně aplikované léky v podobě gelů a sprejů. Rovněž bývá dobře účinná i rentgenová terapie - ozáření paty.
Operační - Jestliže konzervativní způsob opakovaně selže, lze uvažovat o operačním zásahu, při kterém se snese ostruha a uvolní se svalové úpony. Po operaci je přiložena sádrová dlaha, zpravidla na 2 - 3 týdny. Není však nezbytná - záleží na domluvě s pacientem, poté následují RHB procedury.
Doba hospitalizace je asi 3 - 4 dny. Berle jsou podmínkou.
5. Pes planovalgus - plochá noha:
Plochá noha je popisný termín pro snížení podélné klenby. Plochá noha automaticky neznamená vznik bolestí a potíže.
Podélná klenba je dána anatomicky překřížením dvou řad zánártních (tarsálních) kostí a objevuje se až kolem 2. roku. Do té doby je klenba vyplněna tukovým polštářem.
Příčná klenba je opět dána anatomickým uspořádáním zánártních (tarsálních) a záprstních (metatarsálních) kostí. Je viditelná pouze při odlehčení.
Kombinace podélné a příčné klenby dodává noze pružnost, zároveň chrání měkké struktury nohy. Klenby jsou udržovány v požadovaném postavení pomocí statických a dynamických stabilizátorů, nejvýznamnější jsou stabilizátory statické - anatomický tvar kostí a vazy. Dynamická stabilizace pomocí některých svalů má význam menší, ale rovněž potřebný.
Postižení plochonoží má 4 stupně závažnosti:
1. stupeň - takzvaná noha unavená, přetížená
Klenby jsou vytvořeny jak v zátěži, tak i v odlehčení. Noha však není již schopna plně odolávat požadované zátěži a večer nebo po zátěži je bolestivá, oteklá.
2. stupeň
Noha již není schopna dále odolávat zátěži a dochází ve stoje ke snížení podélné klenby. Při odlehčení je však klenutí dostatečné. Je bolestivá podélná klenba.
3. stupeň
Noha je plochá jak při zátěži, tak i v odlehčení, ale pasivně ji lze převést do normálního tvaru. Deformita je poměrně málo bolestivá, ale podmiňuje rozvoj dalších deformit, zejména prstů.
4. stupeň
Noha je plochá s fixovanou deformitou. Nelze ani pasivně převést do normálního tvaru. Noha je postižena dalšími deformitami přednoží.
Křečové žíly a plochá noha - souvislost je oboustranná:
Křečové žíly znamenají zhoršení odtoku krve a tím pádem častý rozvoj otoků. Rovněž riziko vzniku zánětů žil a trombózy (ucpání žilního systému krevní sraženinou) je vyšší. Zhoršení odtoku krve s sebou nese snížení zátěžové kapacity periferních tkání, kdy dochází ke zhoršení metabolismu na periferiích, a tím pádem k horší regeneraci. Noha, na kterou jsou kladeny stále stejné nebo větší požadavky v zátěži, tak nemá čas ani dostatek živin k regeneraci a vazy, které drží klenby, se časem unaví a dojde k jejich rozvolnění a následně k postupnému rozvoji plochonoží.
Samotné plochonoží bývá známkou nevhodného, dlouhodobého přetěžování a chybné péče o nohy. Znamená to, že nohy musely být dlouhodobě zatěžovány ve stoje, byly často bolestivé, unavené, oteklé. To vše jsou faktory, které mohou vést k přetížení žilního systému a rozvoji křečových žil.
Léčba:
V léčbě jednoznačně dominuje léčba konzervativní, klasické masáže, reflexní masáže, akupresura, pedikúra, vodní procedury, mobilizace přednoží, protahování krátkého svalstva plosky nohy a Achilovy šlachy, ortopedická obuv, sériové a individuální ortopedické vložky, obstřiky, analgetická a protizánětlivá medikace, léky na odvodnění a posílení žilního systému, úprava krevního tlaku, eventuální ledvinných funkcí a funkcí srdce.
Samozřejmě nejúčinnější léčbou je prevence, protože rozvinuté plochonoží nemusí dobře na léčbu reagovat a pacientovi může přinést denní obtíže a omezení pracovního zařazení.
V prevenci jednoznačně dominuje prostorná ortopedická obuv, která musí dostatečně podporovat podélnou a příčnou klenbu, musí mít žlábek na vedení paty, eventuálně může mít vyšší úpravu na kotníky pro lepší stabilitu. Měla by mít takovou úpravu, aby se v ní noha nepřehřívala a dostatečně větrala, antibakteriální úprava je další plus. Podrážka by ideálně měla obsahovat gelové nebo vzduchové (těchto systémů je více) odpružení paty a gelové polštářky pod hlavičkami 1. a 5. metatarsu (záprstní kosti). Střídání obuvi 2 - 3x denně (domácí obuv, běžná venkovní a pracovní) masíruje chodidlo, a tím zlepšuje prokrvení a výživu. Není radno podceňovat kvalitu pracovní obuvi, vždyť v práci trávíme často více jak 8 hodin, což může být pro nohy výrazná zátěž.
Z operačního ošetření se nejčastěji provádějí zákroky pro příčné plochonoží. Operace dle Wolfa a Hellala viz výše. Nejčastěji jsou zákroky prováděné na patní kosti, posledním řešením může být i trojí déza subtalo - což je zákrok, při kterém dochází ke ztrátě hybnosti ve většině kloubů nohy za cenu vzniku nebolestivé pevné nohy.